目次
相談
交通事故で腰椎椎間板ヘルニアと診断されました。主治医から手術を薦められているのですが、椎間板ヘルニアは本来は私病扱いなので、手術をするのだったら補償の対象にしないと相手損保から言われました。本当でしょうか。仮に補償された場合、後遺障害の等級はどれくらいになるのでしょうか。
椎間板ヘルニアの手術
腰椎椎間板ヘルニアについて「標準整形外科学」(医学書院)では「通常、ほとんどの患者は3か月以内に保存療法で軽快する」とされています。そして、症状が遷延化した場合は手術を勧められることがあります。しかし、ヘルニア手術を受けるのはよほど注意したほうがいいようです。
絶対的適応と相対的適応
たとえば先ほど引用した本でも、「手術の相対的適応例については手術をした場合としない場合とで成績に差がない」としています。「相対的適応」とか、「絶対的適応」とかについては、以下の説明が参考になります。
一般に,腰椎椎間板ヘルニアの絶対的手術適応は急性の重篤な膀胱直腸障害や神経根の脱落症状を呈した症例であるが,その頻度は高くない.一方で,発症当初に著しい疼痛が認められても,保存的治療だけで支障なく生活できるようになることも多いので,初期治療の基本は保存的治療ということになる.手術を検討する多くの症例は中等度の神経脱落症状,重篤ではないが疼痛や神経緊張徴候が頑固に持続し保存的治療が無効と考えられる症例,恒久的な障害を残す可能性がある症例,あるいは早期の疼痛緩和と復職の希望が強い症例である.
[amazonjs asin=”4524264868″ locale=”JP” title=”腰椎椎間板ヘルニア診療ガイドライン”]
図にするとこういうことです。
ヘルニア手術の施行の実際
ところで、実際の手術は、
一定期間以上の保存的治療が奏効しない症例のうちで手術にいたる割合は,比較的軽症で手術希望のない症例の20%程度,強い症状を呈し保存的治療を継続した症例の50%弱と推定される.(同上)
「比較的軽症で手術希望のない症例の20%程度」などと、もって回った表現になっていますが、手術希望がないのに、手術したということは、医師が積極的に手術を勧めた例だと思われます。それが20%もある。
固定術について
つぎに、個別的な術式ごとにみていきます。たとえばまた、Orthopaedics12の奥山幸一郎ほかの論文で、
外傷性頸部症候群に対する前方固定術の成績を検討した。椎間板、選択的神経根造影およびブロック時の症状の再現、軽快を根拠とする手術を行うことは臨床的にはほとんど無効と思われた。
としています。
さらにまた、Orthopaedics22にも手術療法の可否についてふたつの論文がありますが、
前方固定術については、「有用であるというevidenceはなく、むしろ禁忌と考えるべきである」(村上英樹ほか論文)として極めて否定的です。また、後方固定術については、「有効な治療方法のひとつになり得る可能性がある」(土井田稔論文)としていて、こちらもなんとも歯切れが悪い。


摘出術ほかの手術について
他の手術もふくめて、以下の文献による説明を加えておきます。
本法を顕微鏡下で行うのがmicrodiscectomy、さらなる小皮切で内視鏡下に行うのがmicro endscopic discectomy(MED法)である。特にMED法は近年の機器の発達とともに注目されている手術法である。低侵襲であり患者は手術の翌日に起立できる利点を有するが、手術手技に熟練を要し手術時間もLove法より多少時間を要する方法であり、日本整形外科学会脊髄内視鏡専門医の指導下で行うのが望ましい。
これらの方法ではヘルニアが再発することがある。再発率は文献により異なるが10%前後と考えてよい。
椎間板変性が著しく進行している、高度な不安定性を有する、あるいは正中ヘルニア、ヘルニア再発例などには、患者の社会的背景も考慮し脊椎固定術を施行することがある。前方固定(ASF)または後方椎体間固定(PLIF)などを行うが、インストゥルメントが進化したことと病巣部位を確認できる利点から、現在ではPLIFを行うことが多い。
また低侵襲の手術法としては経皮的椎間板摘出術(PN法)がある。本法は1975年土方により開発された方法で、局所麻酔下にレントゲン室でも行うことができる。椎間板造影の要領で後外側から椎間板中央の髄核内にガイド針を刺入し、最終的に内径Φ3mm程度の円筒を挿入して小パンチで中央の髄核を摘出する。椎間板内圧を減圧することによりヘルニアを縮小させることが主眼で、決してヘルニアの摘出を目的にしてはいない。有効率は70%前後との報告が多く国際的に評価を受けている。PN法は本邦では医療保険適応だが、同じ理論でレーザー針を刺入して髄核を蒸散するのがレーザー椎間板減圧法(PLDD法)であり、保険適応外である。しかし、これらの方法は、大きく突出したヘルニアや遊走型ヘルニアには無効であり、ヘルニアのタイプによりその適応が限られている。
椎間板に薬剤を注入しヘルニアを縮小させる方法(IDT法)がある。最も有名なのはタンパク分解酵素であるキモパパイン注入であるが、脊髄側に漏出した場合のことなどが懸念され本邦では認可されなかった。そのほか、ステロイドや生理食塩水注入が一部の医療機関で行われている。(P143‐145)
「整形外科専門医になるための診療スタンダード 1 脊椎・脊髄」
Love法
他の手術としてはLove法、MED法があります。「これらの方法ではヘルニアが再発することがある。再発率は文献により異なるが10%前後と考えてよい」としています。しかし、私が面談した医師の中には、「Love法なんていまどき古くさくてうちではやっていないよ」と酷評した専門医が複数いました。再発率が「10%前後」ということですが、他の文献ではどうなっていたのかも知りたくなりますね。
PN法
PN法(経皮的椎間板摘出術)は、「椎間板内圧を減圧することによりヘルニアを縮小させることが主眼で、決してヘルニアの摘出を目的にしていない。有効率は70%前後」としています。ここで「有効」という表現が出てきます。「有効率は70%前後」と書いてあるとなんだか効果がありそうにも思えますが、ヘルニアが縮小すればそれで有効だとカウントされるわけです。そのようにしか読めません。そこで、ヘルニアが縮小することと症状の関係が問題になります。
画像所見と痛みの間に明らかな関係がないよと、多くの整形外科医が医師面談の際に私に言っていました。だから、ヘルニアが縮小したからといって症状がその分軽くなるとはいえないのです。また、小松市の加茂医師は、私との面談の際に「レントゲンやMRIは痛みを伴うことのある特異的な疾患である悪性腫瘍や感染症、骨折、リウマチなどを除外する意味しかありません」とまでおっしゃっていました。ガイドラインにはどう書いてあるのか。
前のほうに飾り言葉が並んでいますが、要は一致しないってことなんだろうと思います。エビデンスもグレードCなので、研究も進んでいないということです。
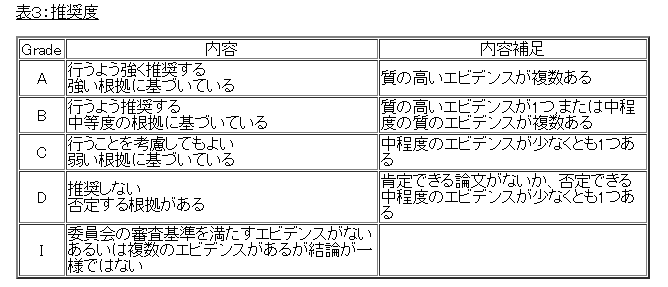
固定術のエビデンスは?
この本でも固定術について書いてありますが、肝心の固定術を支持する科学的または臨床的エビデンスについては何も触れていません。他の本では「禁忌」とか「有効な治療方法のひとつになり得る可能性がある」程度のことしか書いてないですし、「脊椎固定術は、骨折や腫瘍が原因で痛みが起こる一部のケースを除けば、治療効果は期待できない」(NEWS WEEK 誌)とされています。固定術をもし勧められたら、私ならその病院から逃げ出してしまうかもしれません。
結論
手術をしてもしなくても改善するかどうかについて長期的にはあまり差がないなら、痛いだけだし(短・中期的には症状が改善されるようですが)、それだけですむならまだしも、かえって悪化し、車椅子生活を余儀なくされるケースもあるようです。最悪の場合のことも考えるとやはりセカンドオピニオンを検討するなどよほど慎重にされたほうがいいと思います。また、加茂医師によれば、手術の腕前の問題ではなくて、治療法自体が間違っているのだという指摘もあります。
なお、腰椎椎間板ヘルニアガイドラインの批判は、加茂医師によるこちらが詳しい。
(つづく。加筆と訂正をするつもり)

